Begin december 2022 verkondigde minister van Volksgezondheid Vandenbroucke “Binnenkort om de vijf jaar HPV-test voor vrouwen tussen 30 en 64 jaar en de federale overheid voorziet hiervoor 40 miljoen euro”. De patholoog-anatomen vinden centralisatie van HPV-testen contraproductief, een logistieke uitdaging en kwalitatief onnodig. Ze stellen zich constructief op tegenover het beleid, maar wijzen elke verantwoordelijkheid af voor dit 'experiment'.
Sinds ruim 50 jaar verzorgen de pathologen het bevolkingsonderzoek baarmoederhalskanker middels het morfologisch onderzoek van het zogenaamde ‘uitstrijkje’. Een achterhaalde term vermits er geen uitstrijk meer aan te pas komt. Het conventionele uitstrijkje met uitgestreken cellen op een draagglaasje, sprayfixatie en papkleuring had zijn bestaansreden gedurende decennia, maar behoort al sinds vele jaren tot de groep van achterhaalde medische praktijken.
De Belgische pathologen hebben sterk geïnvesteerd in het morfologisch onderzoek naar afnames van de baarmoederhals met de introductie van de ‘liquid based cytology’ (LBC) voor het vervaardigen van dunne-laag cytologische preparaten. Naast de voordelen van betere afname/oogst, betere fixatie en beter zicht op de cellen, biedt de LBC het voordeel als valide medium voor HPV-testen. Ook kunnen de dunne-laagpreparaten geautomatiseerd gelezen (=prescreening) worden door FDA approved/CE-marked technologie. M.a.w. de oude diesellocomotief is al ruim een decennium een hoogtechnologische, kwalitatieve en performante snelheidstrein geworden… over het klassieke uitstrijkje spreekt niemand nog tenzij diegenen die deze trein gemist hebben.
AI-ondersteuning
Meer nog, in 2022 zijn de Belgische pathologen nog performanter geworden met de toevoeging van een AI-ondersteunde lezing van de dunne-laagpreparaten waardoor de opsporing van afwijkende cellen nóg accurater wordt. De laboratoria en pathologen realiseren dit samen allemaal voor slechts 17 miljoen euro per jaar (nationaal budget).
Onze resultaten zijn goed: we sporen een toenemend aantal behandelbare ernstige voorlopers van baarmoederhalskanker op (Fig. 1 ‘in situ België’) en houden zo het aantal levensbedreigende invasieve baarmoederhalskankers zeer laag (Fig. 2 ‘invasief België’), waardoor dit bijna een zeldzame ziekte is geworden. De incidentie van baarmoederhalskanker daalt sinds een 20-tal jaar en dit voornamelijk door de hoogkwalitatieve screening. De gunstige effecten op de incidentie door vaccinatie tegen HPV zullen pas zichtbaar worden komend decennium.
Gevallen van baarmoederhalskanker zijn dan ook hoofdzakelijk te registreren in die doelpopulatie die ontsnapt aan ons preventiebeleid. Een kleine 40% van de doelpopulatie in België wordt niet gecovered door het preventiebeleid en dit voornamelijk in een socio-economisch kwetsbare populatie met een migratieachtergrond.
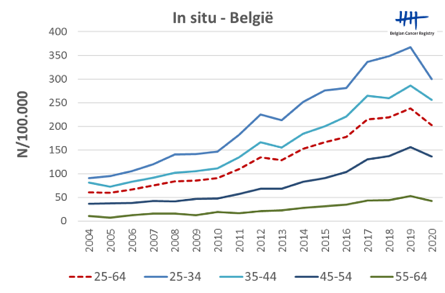
Fig. 1 ‘in situ België’: stijgende incidentie van ernstige voorlopers van baarmoederhalskanker in alle leeftijdsgroepen.
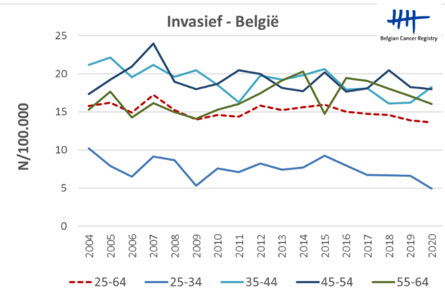
Fig. 2 ‘invasief België’: dalende incidentie van invasieve baarmoederhalskankers in verschillende leeftijdsgroepen.
De stijging in het aantal geregistreerde in situ (=voorlopers van baarmoederhalskanker) gevallen is in hoofdzaak te wijten aan een toenemende gevoeligheid van de methodiek, een verruiming van de definitie en een betere registratie door de laboratoria. Het positieve nieuws is dat het cumulatieve risico voor vrouwen op baarmoederhalskanker in België evenwel nog nooit zo laag was als vandaag.
De deelname aan de baarmoederhalskankerscreening in Vlaanderen is momenteel 63%. Door die deelname te verhogen tot minstens 70% zou het aantal baarmoederhalskankers nog verder kunnen dalen en met het te verwachten effect van de HPV-vaccinatie echt tot de categorie van zeldzame ziekten kunnen gaan behoren.
Achterhaald KCE-rapport
Evidence based medicine is gebaseerd op veel data. Het Kenniscentrum heeft na vele jaren onderzoek in 2015 een rapport uitgebracht over screening naar baarmoederhalskanker. Al van bij de aanvang was het duidelijk dat dit rapport meerdere tekortkomingen toonde. De disclaimer dat de geraadpleegde experts niet akkoord dienden te gaan met het definitieve rapport was al een slecht voorteken dat er iets aan de hand was met dit rapport.
Het rapport maakte o.a. gebruik van grote metastudies waarin het (achterhaalde en uiteraard inferieure) conventionele uitstrijkje nog gebruikt werd. Dit rapport is daarom niet representatief voor de screening in België anno 2022 en geen waardevol beleidsdocument.
De pathologengemeenschap heeft dit al bij herhaling aangekaart en proberen duidelijk te maken bij de beleidsmakers. Dit o.a. bij de kabinetten minister Volksgezondheid en bij Sciensano (M. Arbyn) maar we worden niet geloofd. Ze blijven ons halsstarrig opportunisme verwijten (alsof er nog winst te maken valt met het onderzoek van uitstrijken?) en blijven verwijzen naar dat gebrekkige KCE-rapport gebaseerd op achterhaalde gegevens van twee decennia geleden.
Ook wordt verwezen naar Nederland als hét voorbeeld, maar als het hen uitkomt gezwegen over Luxemburg, Duitsland en de Verenigde Staten die gekozen hebben voor de co-testing strategie (HPV test + morfologisch onderzoek) boven de HPV test alleen. Met uitzondering van dat misleidende KCE-rapport hebben deze landen zich uiteraard ook gebaseerd op dezelfde wetenschappelijke evidentie als waarover België beschikt. Begrijpen wie begrijpen kan! Het blijft een groot raadsel waarom men ongevoelig is voor de wetenschappelijke evidentie en allergisch aan onze argumentatie! Budgetcontrole en doelmatigheid van de zorg kan zeker al niet als verantwoording door hen ingeroepen worden zoals hier verder zal blijken.
Vergelijking met Nederland
Als men dan toch de vergelijking met Nederland maakt, doe dat dan volledig en zie ook de onheilspellende trends onder ogen. In Nederland wordt sinds 2017 gescreend met een HPV-test en in toenemende mate met een zelfafnametest. Inmiddels is de participatiegraad gedaald van een jaren stabiele 65% voor 2017 naar 54% (=-11%) in 2021 waarvan een stijgend aantal (inmiddels 12,1%) zelfafnametesten. De HPV-positiviteit bij zelfafname is significant lager, wat mogelijk te wijten is aan een lagere sensitiviteit, bv. door slechtere afname.
Echter, interessanter is het aantal verwijzingen naar de gynaecoloog voor vervolgonderzoek: het aantal verwijzingen voor colposcopisch onderzoek is opgelopen van 0,9% in 2015 tot 2,7% in 2021 (= +300%). Dit liep over een piek van 3,1% in 2018. Deze drievoudige toename van aantal verwijzingen kan eenvoudig verklaard worden door een gedaalde specificiteit van de HPV-test en de piek in 2018 wijst op een leercurve voor de cytologen.
De incidentie van baarmoederhalskanker in Nederland verhoogde van 12,6/100.000 vrouwen in 2015 naar 18,5/100.000 vrouwen in 2021. Epidemiologen zullen dit graag gebruiken als het bewijs van de meerwaarde van de HPV-test tegenover het morfologisch onderzoek en een vroegtijdigere detectie van baarmoederhalskanker.... Echter, dit wordt tegengesproken door de stijging van mortaliteit aan baarmoederhalskanker van 2,5/100.000 in 2015 naar 2,7/100.000 vrouwen in 2021. Een vroegtijdige detectie zou zich moeten manifesteren in een verlaagde mortaliteit en niet in een toename met 10%.
Geen dialoogcultuur, maar constructieve opstelling
Wij betreuren ten stelligste dat onze beleidsmakers en hun informanten ongevoelig blijven voor onze argumentatie en dat er geen dialoogcultuur heerst. Niettegenstaande ons groot ongenoegen wensen wij ons wél constructief op te stellen naar die beleidsmakers teneinde de te verwachten schade van hun experiment te beperken. Wij zullen meewerken aan de HPV-screening voor vrouwen tussen 30 en 64 jaar, niettegenstaande de 18% HPV-negatieve baarmoederhalskankers en de 8% HPV-negatieve hooggradige voorlopers van baarmoederhalskanker.
Centralisatie van HPV-testen is contraproductief, een logistieke uitdaging en kwalitatief onnodig aangezien deze test onder BELAC-accreditatie valt en dus onder de hoogste kwaliteitsnormen. De laboratoria (Pathologische Anatomie en Klinische Biologie) die nu HPV-testen doen voor triage kunnen dit blijven doen waardoor minder veranderingen in de logistieke organisatie voor labs, artsen en patiënten.
We stellen ons ook vragen naar de doelmatigheid van de geplande omschakeling in 2024: rekening houdend met het te verwachten positief effect van HPV-vaccinatie binnen enkele jaren, wat is dan nog de te verwachten benefit van deze risicovolle omschakeling naar een controversiële techniek voor een hogere prijs (40 miljoen i.p.v. 17 miljoen per jaar)? Als experiment met onze vrouwelijke bevolking op nationale schaal kan dit zeker tellen!
Verantwoordelijkheid
Niettegenstaande we ons met tegenzin constructief zullen opstellen om de schade van dit experiment te beperken, zullen we de verantwoordelijkheid voor de finale resultaten ervan nooit opnemen. Als pathologen hebben wij steeds gestreefd naar de best mogelijke screeningstool en hierin geïnvesteerd. Die praktische ervaring en expertise hebben wij sinds ruim 50 jaar, dit in tegenstelling tot epidemiologen die vanuit hun ivoren toren metastudies analyseren en vergelijken, hierover artikels en rapporten schrijven maar zelf nooit een uitstrijk hebben gelezen. Als pathologengemeenschap verwerpen we bij voorbaat de verantwoordelijkheid voor de gevolgen van dit experiment op onze bevolking. We betreuren dat het beleid zich eenzijdig laat leiden door evidence biased informatie en geen opening laat voor evidence based argumenten van de nauwst betrokken medische beroepsgroep. We verwachten dan ook dat de auteurs, scenaristen en regisseurs van dit experiment a priori bereid zijn hun wetenschappelijke en politieke verantwoordelijkheid op te nemen.
Het beleid heeft echter een gelukkige meevaller en dat is dat één van de belangrijkste pijlers in baarmoederhalskankerpreventie op dit moment zeer goed loopt: >90% vaccinatiegraad voor HPV bij de Vlaamse meisjes! We mogen hopen dat het beleid deze winst door HPV-vaccinatie niet als het succes ziet van haar eigen keuzes.
Met dank aan de co-auteurs waaronder collega’s Claire Bourgain, Kristof Cokelaere, Cecile Colpaert, Philippe Delvenne, Frederik Deman, Pieter Demetter, Bart Lelie, Shaira Sahebali, Birgit Weynand et al.
Romaric Croes, namens de pathologengemeenschap
Voorzitter Commissie Pathologische Anatomie, voorzitter Beroepsvereniging.
Vicevoorzitter Belgian Society of Pathology.
Alle data afkomstig van de Stichting Kankerregister (Kankerregister.org).





















Laatste reacties
Bart Lelie
17 januari 2023Het probleem is natuurlijk dat de HPV test ook goed is. Elke test heeft tekortkomingen. Als we dan toch geld teveel hebben volgens onze minister, dan kan je beter opteren voor cotesting zoals de meeste van onze buurlanden. En ja, we kunnen met de huidige screening ook naar 5 jaar gaan. Dat zou alvast een correcte besparing zijn, meneer de minister.
Als je wil inzetten op de patiënt moet je inzetten op campagnes en op een verhoging van de participatiegraad in heel België EN inzetten op de vaccinatiecampagne in heel België. Dan pas kunnen we van baarmoederhalskanker een zeldzame kanker maken dank zij adequate preventie.
Benedikt TAS
16 januari 2023De nagel op de kop; weeral een vrouw-onvriendelijke maatregel en enkel gebaseerd op nonssens. Wanneer gaan de Belgische vrouwen opstaan en protesteren tegen die politiekers en in het verweer komen (het zou maar hun vrouw moeten zijn die baarmoederhalskanker krijgen door hun waanzinnige en onzinnige maatregel die dan ook nog een pak meer kost, Betalen wij al niet genoeg belasting?)